

Secciones
Servicios
Destacamos

Inés Gallastegui
Lunes, 24 de junio 2019, 00:25
Los médicos también enferman. Un día cualquiera, un diagnóstico inesperado los envía al otro lado y prueban su propia medicina. Sufren dolor e incertidumbre. Tienen miedo. Dejan de ser la voz de la autoridad y se convierten en seres vulnerables, sujeto pasivo de un sistema sanitario que de pronto ya no controlan, sometidos a las rutinas y molestias de cualquier otro usuario. Cuando regresan a su trabajo, ya no son las mismas personas. El neurólogo Domingo Escudero, el radiólogo Manel Escobar y el neumólogo Àlvar Agustí pasaron por ahí y, una vez de vuelta al trabajo en la sanidad pública catalana, son otros. Para que su experiencia sirva de algo, han formado el Grupo Janus, un laboratorio de ideas con el que pretenden trasladar a los distintos profesionales sanitarios propuestas positivas, sencillas y baratas para humanizar la medicina. Desde eliminar la barrera entre facultativo y enfermo que representa la mesa de la consulta hasta respetar el sueño de las personas hospitalizadas, pasando por aprender a comunicar las malas noticias.
«Somos un club de elite. Para estar aquí no vale una gripe», bromea el doctor Escudero, superviviente de tres brotes de una encefalitis autoinmune que le mantuvo un mes encerrado en una unidad psiquiátrica por su extrema agresividad. El grupo toma su nombre del dios de dos caras Janus o Jano para simbolizar la «experiencia dual» de los profesionales sanitarios que han sufrido una enfermedad grave.
Creado en marzo con el apoyo del Colegio de Médicos de Barcelona, este foro de trabajo y opinión aspira a mejorar el sistema sanitario público a partir de las vivencias de sus miembros como pacientes. Hace dos semanas acudió a su primera reunión abierta una treintena de profesionales sanitarios, no solo médicos, algunos de ellos de otras comunidades autónomas, para abordar un tema elegido por su transversalidad, las consultas externas. Su objetivo es elaborar cada año un informe con sus recomendaciones y hacerlo público. No pretenden, matizan, resolver problemas estructurales del sistema sanitario público como las listas de espera o la sobrecarga de trabajo del personal.
¿Qué ven estos enfermos cualificados que no vean los demás? El doctor Albert Jovell, que fundó el Foro Español de Pacientes y fue, antes de morir en 2013, el mayor exponente del médico enfermo en España, lo explicaba así: «Somos capaces de transmitir a los médicos lo que quieren los pacientes y a los pacientes, cuáles son las limitaciones de la Medicina». Para Àlvar Agustí, que estuvo casi dos meses en la UCI de su hospital completamente paralizado por el síndrome de Guillain-Barré, el valor añadido es que, como conocedores de las interioridades del sistema, los profesionales saben cuándo algo podría ser diferente. Funcionar como una organización centrada en el paciente, resalta, «es fácil de decir -está en todos los planes sanitarios- y difícil de hacer».
Muchas de las experiencias desagradables que estos galenos vivieron durante sus procesos están relacionados con rutinas arraigadas entre los profesionales o con el entorno físico de los centros sanitarios. A veces son pequeños detalles. Los tres observaron que un enfermo hospitalizado se pasa muchas horas mirando al techo. ¿Y qué ve allí? Pintura desconchada, bombillas fundidas, climatizadores roñosos, manchas inquietantes... Un paisaje deprimente que no ayuda a levantar el ánimo. La sugerencia ya se ha llevado a cabo en las áreas nuevas del Clínico de Barcelona, donde los techos se han pintado con cielos, nubes o ventanas para crear un ambiente más relajante.
También descubrieron que en los hospitales, sobre todo en las UCIs, es difícil dormir. A menudo, al paciente le cuesta conciliar el sueño porque oye las conversaciones del personal, es despertado de madrugada por un técnico de rayos o un celador que mete la cama de otro usuario y al punto de la mañana aparecen las enfermeras a hacerle una analítica. «Esto no debería ser normal», subraya Agustí.
La falta de intimidad, afirma Escudero, aumenta la sensación de angustia e indefensión. En cualquier momento entran en tromba un especialista, dos residentes y tres estudiantes, sin llamar y sin presentarse, a hacer su ronda. La dignidad del enfermo queda en entredicho en muchas ocasiones. Las temidas batas de hospital que se atan por detrás les dejan con el culo al aire, literalmente. A veces la forma en la que se llevan a cabo las técnicas de movilización hacen sentir al enfermo «como un saco de patatas».
Hasta las palabras pueden doler. Para el neumólogo, llamar a una persona «el paciente de la cinco», en lugar de «señor Martínez» es una forma de poner distancia y cosificar a los convalecientes.
Pero en ocasiones el entorno físico se alía con la falta de formación en habilidades comunicativas de unos médicos que, además, están sobrecargados de trabajo. «La consulta es hoy casi idéntica a la de hace 60 años -observa Manel Escobar, que en 2012 se autodiagnosticó un cáncer de páncreas y hoy está curado-. Ahora en vez de papeles tenemos ordenadores y entre la mesa y la pantalla hacen que ni miremos al paciente, casi ni le toquemos».
La medicina se ha tecnificado y los médicos se han superespecializado, porque el conocimiento es tan vasto que nadie puede abarcarlo todo. «Eso nos ha distanciado un poco de la concepción más humana de la medicina, de la parte más vocacional que todos teníamos cuando estudiamos», resalta el radiólogo. La educación académica del médico es larguísima y luego se completa con la formación profesional continua. Nunca se le enseña cómo comunicar resultados negativos, empatizar con un paciente o explicarse en un lenguaje más llano.
Todos coinciden en que, para un médico, estar gravemente enfermo es una cura de humildad. «Los médicos tenemos que ser más humildes. A veces nos creemos los reyes del mambo y esa es una mala aproximación», asegura Agustí, quien apuesta por un equipo en el que cada profesional -enfermería, auxiliares, fisioterapeutas, técnicos o administrativos- ejerza su responsabilidad. «Once piqués no ganan», concluye.
«Los médicos transmitimos estrés, prisa y arrogancia -admite el neurólogo-. El enfermo quiere un profesional que esté al 100% por él, que le solucione su problema. A veces basta interesarse, preguntarle de dónde es. Es verdad que son cualidades que unos tienen y otros no, hay gente simpática y antipática, pero en Medicina el estándar debería ser alto y no lo es».

La iniciativa del Grupo Jano no ha caído en saco roto. José Luis Paulín es uno de esos galenos a los que la enfermedad cambió. Médico de familia en Osakidetza y cirujano de Traumatología en la Clínica Pakea de San Sebastián, en 2016 le diagnosticaron un cáncer de próstata, la misma enfermedad que mató a su padre y a su abuelo. En la sanidad pública, donde fue tratado, encontró «gente maravillosa, que lo da todo», pero también personas menos empáticas. «El paciente no tiene la culpa de los recortes, de la masificación, de los malos días que tenga el profesional. Tiene derecho a una atención correcta y humana», afirma
Paulín, que ha sido cooperante y médico de pueblo durante años, ya estaba preocupado por el humanismo en la medicina antes de su enfermedad, pero ahora lo ve aún más claro. «Me doy cuenta de lo que vale apartar el ordenador, tocar a un paciente, mirarle a la cara. Tener en cuenta cosas que no están relacionadas con la enfermedad, como las diferencias entre un adolescente y un octogenario, o las dificultades de un inmigrante que acaba de llegar, es tan importante como el conocimiento científico», explica. El médico, concluye, debe cuidar siempre de que el 'caso' no se convierta en 'cosa'.

Àlvar Agustí. Guillain Barré
Àlvar Agustí tiene 63 años y es director del Instituto Respiratorio del Hospital Clínico de Barcelona. El 2 de febrero de 2016, se sintió mal y se tumbó en una camilla del hospital para que un colega le explorase. Entonces su cerebro fundió a negro. Un mes después se despertó en la UCI de su hospital y su mujer le dijo que tenía el síndrome de Guillain Barré, una enfermedad en la que el sistema inmunitario ataca a los nervios y produce parálisis que puede durar semanas o meses.
Como médico, eso ya lo sabía, pero no pudo responder nada porque no podía moverse ni hablar. Lo primero que logró mover fue el dedo meñique de una mano y la primera vez que logró levantarse, ocho personas le rodeaban por si su corpulento cuerpo no podía sostenerse solo. Las nueve semanas y media que pasó en Cuidados Intensivos dan título a una charla que dio en el Clínico y que ha difundido por YouTube con bastante éxito. Que nadie espere encontrar ahí a Kim Bassinger; el protagonista es un hombre al que la experiencia de volver a aprenderlo todo le ha cambiado la vida. «Los pacientes me dicen que soy muy cercano, pero creo que ya lo era antes», afirma.
«Durante aquel mes negro, mi mujer me ponía música, y a veces escucho una canción, me suena y me doy cuenta de que es de esa época», recuerda Àlvar, que calcula su recuperación en un 98%. «Hago vida normal, practico deporte, trabajo... pero casi no me puedo reír. La expresión facial no la he recuperado del todo y puede que tarde años en hacerlo», explica sin dramatismo.
Después de la UCI, donde su mujer, al pie de cañón, luchaba contra el silencio de sus nervios -«¡Mueve la pierna, mueve la pierna!», le insistía su 'entrenadora personal'-, estuvo varios meses acudiendo siete horas al día al Instituto Guttman de rehabilitación. Allí aprendió a valorar su maltrecha salud, porque podría haber estado peor, como algunos de sus compañeros de fatigas, que ni siquiera podían andar.
Aunque la mayoría de los profesionales sanitarios que le trataron estuvieron a la altura, también encontró motivos para la crítica o «ventanas de oportunidad». «Los médicos tocamos poco», reconoce Agustí. A menudo, el paciente solo quiere ser escuchado y no quiere complicadas explicaciones en jerga técnica; basta con transmitirle un poco de cariño, ánimo y compasión.
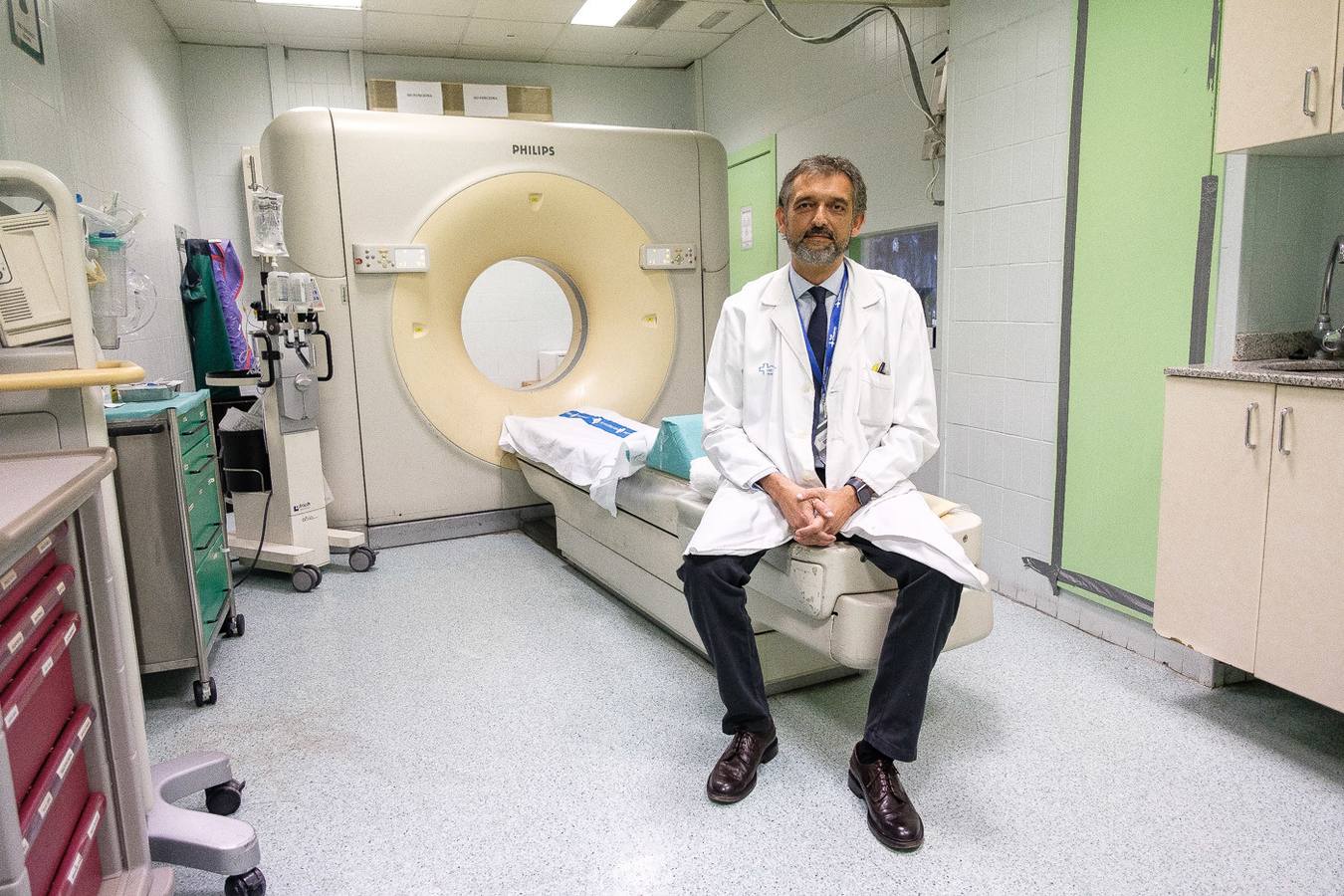
Manel Escobar. Cáncer de páncreas
Manel Escobar, 53 años, director de Radiología y Medicina Nuclear en el Hospital Vall d'Hebron de Barcelona, comenzó a notar en 2012 síntomas «vagos», como dolor abdominal y orina oscura, que pueden indicar una obstrucción de la vía biliar. Le pidió a un técnico de su propio servicio que le hiciera un escáner y, viendo el resultado, él mismo se diagnosticó un cáncer de páncreas localmente avanzado. No tuvo que preguntar: ya sabía que estos tumores están entre los más agresivos y tienen peor pronóstico. Incluso cuando son operables, su tasa de supervivencia a los 5 años es del 20%. «Fui un privilegiado; tuve una suerte tremenda. Aquí sigo en 2019», admite.
Durante meses simultaneó el tratamiento de radio y quimioterapia con el trabajo y solo estuvo un mes de baja después de la operación en la que le extirparon el tumor. «Desde el punto de vista psicológico era importante para mí mantener una vida más o menos normalizada, porque eso influye mucho en cómo afrontas la enfermedad», explica.
Eso no significa que no hubiera momentos deprimentes. «Después de la primera tanda de quimio me hicieron una resonancia magnética donde vi que el tumor había disminuido de tamaño y en la siguiente sesión le dije al oncólogo que me trataba, un médico joven: 'Al final me vais a curar'. Y él me respondió: 'Bueno, bueno, eso ya lo veremos'. Me dejó hundido».
«Tenemos una medicina de muchísimo nivel, con unos profesionales y unas tecnologías que nos colocan a la cabeza de cualquier país desarrollado. El arsenal diagnóstico y terapéutico es extraordinario y ha habido mejoras para todo tipo de enfermedades, también el cáncer. Nuestra experiencia es que técnicamente estuvimos muy bien tratados, pero desde el punto de vista de la experiencia como pacientes encontramos lagunas en el sistema», reflexiona.
Como especialista en el diagnóstico y seguimiento del cáncer y, ahora, expaciente, conoce la angustia que viven los enfermos en tratamiento que, tras una prueba de imagen, tienen que esperar a su siguiente cita con el oncólogo o el cirujano para saber cómo ha evolucionado el tumor. La incertidumbre es tremenda. «Este debate existe en la profesión. ¿Deberíamos los radiólogos dar un avance de los resultados? La respuesta no es sencilla», admite.

Domingo Escudero. Encefalitis
Domingo Escudero era el jefe del servicio de Neurología del Hospital Can Ruti de Badalona cuando empezó a sentirse mal. Tenía fiebre y fuertes dolores de cabeza y, como experto en el cerebro humano, relacionó sus síntomas con una reciente excursión al campo y apuntó en un papel: encefalitis por picadura de garrapata. Pocos días después, atacó a sus compañeros de trabajo y tuvo que ser reducido y atado con una camisa de fuerza en la unidad de Psiquiatría: había sufrido un brote psicótico. Salió de allí con un tratamiento para el trastorno bipolar con el que no estaba de acuerdo y le costó un año recuperarse y regresar al trabajo. Hasta que en 2009 acudió a una conferencia del doctor Josep Dalmau, un colega que trabaja a caballo entre Estados Unidos y España, sobre una enfermedad que acababa de descubrir: la encefalitis antirreceptores NMDA, que no está causada por una infección externa, como sospechaba Escudero, sino por el sistema inmunitario del enfermo. Los episodios de rabia, agresividad extrema, contorsiones faciales y corporales casi imposibles y deterioro del lenguaje que antiguamente se consideraban 'posesiones demoniacas' -como la de la niña de 'El exorcista'- eran, en realidad, una enfermedad tratable y curable en un 80% de los casos. Pese a ello, Domingo tuvo dos brotes más, en 2011 y 2014.
Con la perspectiva que da el tiempo, admite que nadie tuvo la culpa del error de su diagnóstico -su enfermedad no estaba en los libros-, pero a veces echa de menos que algún colega hubiera admitido lo difícil que fue su caso. La enfermedad le ha hecho más consciente de cómo se sienten los enfermos en la sanidad pública: perdidos. «Hoy en día si veo una persona por el pasillo del hospital, desorientada con un papel en la mano, la acompaño hasta donde tenga que ir y pierdo diez minutos charlando con ella», explica.
Cada una de las recuperaciones ha sido una odisea y le ha pasado factura, pero Domingo no se queja. «Desde el punto de vista funcional me he curado al 100%», afirma. Ahora es el 'embajador' de esta enfermedad -rara, pero no tanto, una entre cien mil personas- en el Hospital Clínico de Barcelona, donde utiliza su doble condición para hacer de enlace entre el equipo de Dalmau y neurólogos de todo el mundo que envían suero y líquido cefalorraquídeo de sus pacientes para realizar el diagnóstico. Ya son miles los que se han beneficiado de este descubrimiento. «Estoy en contacto con asociaciones de pacientes de Reino Unido, Canadá y Estados Unidos. El Clínico es de referencia para esta patología no solo en España, sino en el mundo. Me encuentro bien con lo que hago», afirma.
Publicidad
Publicidad
Te puede interesar
Publicidad
Publicidad
Esta funcionalidad es exclusiva para suscriptores.
Reporta un error en esta noticia
Comentar es una ventaja exclusiva para suscriptores
¿Ya eres suscriptor?
Inicia sesiónNecesitas ser suscriptor para poder votar.